INFECTIONS RESPIRATOIRES BASSES A BASCILLOSCOPIE NEGATIVE CHEZ LES PVVIH
Physiopathologie de l’infection à VIH
Agent pathogène
Le VIH (Virus de l’Immunodéficience Humaine) est un virus à ARN. Il fait partie de la famille des rétrovirus, caractérisée par la présence d’une enzyme, la transcriptase inverse, qui traduit leur génome ARN en ADN, capable d’être intégré au génome de la cellule hôte. Il appartient au sous-groupe des lentivirus, (du latin lenti, signifiant lent), qui se caractérisent par une longue période d’incubation avec, par conséquent, une évolution lente de la maladie. On distingue le VIH1 et le VIH2. Vus en microscopie électronique, ces deux virus sont identiques. Il existe pourtant 50% de différences entre leur matériel génétique. Le virus se présente sous la forme de particules sphériques avec un diamètre variant de 80 à 120 nanomètres. Il comporte : ‒ une membrane composée de particules sphériques, entourées d’une couche d’origine cellulaire dans laquelle sont ancrées des glycoprotéines externes (SU gp 120) et transmembranaires (TM Gp 41); ‒ une matrice, constituée de protéines (P17 MA) qui tapissent l’intérieur de la particule virale et contient la protéase virale ; ‒ une capside, faite de protéines (P 24 CA), se présente sous forme d’un trapèze au centre de la particule virale et contient des protéines de la nucléocapside (P7NC), deux des trois enzymes virales (transcriptase et intégrase) et le matériel génétique du virus constitué de deux molécules d’ARN identiques (Figure N°1). Figure 1 : Structure du virus de l’immunodéficience humaine
Le cycle de réplication virale
Les cellules cibles du virus [19] Les cellules infectées par le VIH doivent exprimer à leur surface la molécule CD4 et un des corécepteurs reconnus par le virus (CXCR4 ou CCR5). Il s’agit essentiellement des lymphocytes TCD4, des monocytes-macrophages, des cellules dendritiques, des cellules de Langerhans de la peau et des cellules micro-gliales du cerveau. Ces cellules, présentatrices d’antigènes, jouent un rôle important de réservoirs viraux, de dissémination et d’entrée du virus dans l’organisme. Dans d’autres cellules, les virus sont emprisonnés sans pouvoir se répliquer. C’est le cas par exemple des cellules folliculaires dendritiques présentes dans les centres germinatifs des ganglions.
Etapes de la réplication virale
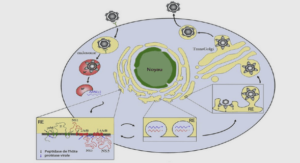
Pour se multiplier le VIH pénètre dans une cellule dont il utilise le matériel génétique. Sa cible privilégiée est le lymphocyte T CD4+. Le cycle de réplication comprend plusieurs étapes : ‒ Première étape : fixation du virus à la surface de la cellule hôte grâce aux glycoprotéines d’enveloppe. Ces dernières subissent une modification structurale permettant aux corécepteurs de reconnaitre une région particulière de la cellule hôte. ‒ Deuxième étape : internalisation du core viral. L’ARN viral est transformé en ADN pro viral mono caténaire sous l’action de la transcriptase inverse. Il s’en suit une copie d’ADN monocaténaire en ADN bi caténaire et une destruction progressive du modèle ARN. ‒ Troisième étape : intégration de l’ADN néoformé dans le génome de la cellule hôte par l’intermédiaire de l’endonucléase ou intégrase. A ce stade, le virus est appelé provirus. ‒ Quatrième étape : transcription de l’ADN en ARN génomique par ARN polymérase de la cellule hôte. Cet ARN, à peine formé, est épissé en plusieurs ARN messager (ARNm) qui migrent vers le cytoplasme sous l’action de la protéine rev. Il s’en suit la formation de protéines virales à partir des différentes ARNm et des polyribosomes de la cellule hôte. ‒ Cinquième étape : assemblage des protéines virales et leur maturation par la protéase, suite à l’encapsidation et à la dimérisation de l’ARN viral par les protéines de nucléocapsides. Ce qui aboutit à la formation de nouvelles particules virales libérées par bourgeonnement qui vont infester d’autres cellules. (Figure N°2)
Conséquences de la réplication virale sur le système immunitaire
La réplication du VIH conduit à la destruction progressive des lymphocytes T CD4+. Dans un premier temps, les lymphocytes TCD4+ détruits sont remplacés par de nouveaux lymphocytes produits par les organes lymphoïdes. Ultérieurement, les organes lymphoïdes ne parviennent plus à assurer la régénération des lymphocytes CD4 en quantité suffisante et la quantité de lymphocytes TCD4+ détruits dépasse celle de lymphocytes CD4 produits. Cette déplétion en lymphocytes TCD4+ entraine progressivement un déficit immunitaire profond, d’apparition d’autant plus rapide que la quantité de virus dans la circulation sanguine est importante. Le déficit immunitaire induit est responsable de la survenue d’IO, avec apparition d’un sida clinique. La réplication virale induit une activation du système immunitaire dès la pénétration du virus dans l’organisme, non seulement insuffisante pour neutraliser le virus mais aussi délétère pour de nombreux organes (cœur, os, vaisseaux, rein).
Modes transmission du VIH
Le VIH peut être présent dans plusieurs produits : le sang, le sperme, les sécrétions vaginales, la salive, le liquide synovial, le lait maternel, les larmes, l’urine, le sérum, le liquide cérébro-spinal et le liquide broncho-alvéolaire. Cependant, seule sa présence dans le sang et les produits sanguins, le sperme et les sécrétions cervico-vaginales a été impliquée dans sa transmission. Les trois principales modalités de transmission sont sexuelle, sanguine et verticale (transmission mère-enfant).
Histoire naturelle de l’infection à VIH
L’évolution naturelle de l’infection à VIH correspond à l’évolution spontanée de la maladie, c’est à dire à l’ordre habituel et prévisible dans lequel apparaissent ses différentes manifestations (cliniques, biologiques et immunologiques) en l’absence de traitement.
La primo-infection
Elle survient 2 à 6 semaines après la pénétration du virus dans l’organisme. Lorsqu’elle est symptomatique (20 à 30% des cas), elle peut se traduire par un syndrome aigu mononucléosique. Habituellement la symptomatologie comporte une fièvre élevée, des céphalées, des myalgies, des arthralgies, une pharyngite et une sensation de malaise général. On note également une poly-adénopathie, en particulier cervicale et axillaire, parfois associée à une hépato-splénomégalie, une éruption à type de rash érythémateux. Rarement on a des manifestations neurologiques à type de méningite aigue lymphocytaire. Biologiquement, il existe un syndrome mononucléosique avec une élévation importante des lymphocytes T CD8. A ce stade, les anticorps spécifiques sont encore absents mais l’antigène p24 peut être présent. Habituellement les premiers anticorps apparaissent entre 2 à 8 semaines après le début des signes cliniques. Ces signes cliniques régressent spontanément au bout de 7 à 10 jours.
Phase asymptomatique
Trois mois en moyenne après la contamination, des anticorps anti-VIH sont détectables dans le sang : C’est la période de séroconversion. Elle sera suivie d’une longue période au cours de laquelle la personne séropositive n’aura aucun signe clinique. Elle sera en bonne santé apparente mais pourra transmettre le virus selon les voies de contamination classiques. Le temps qui sépare la contamination du développement d’une immunodépression sévère est variable, le délai moyen est de 8 à 11 ans.
Phase de lymphadénopathie généralisée et persistante
Elle se définit par la présence d’adénopathies évoluant depuis trois mois, de diamètre supérieur à 1 cm, siégeant au niveau de deux aires autres qu’inguinales en l’absence de toutes étiologies. Il s’agit habituellement d’adénopathies non inflammatoires indolores siégeant dans 90% des cas dans les régions cervicales, sus claviculaires ou axillaires. Dans certains cas, il existe des anomalies immunologiques : ‒ diminution du nombre absolu de lymphocytes auxiliaires CD4 et/ou inversion du rapport CD4/CD8, augmentation du nombre absolu des CD8 ; ‒ hypergammaglobulinémie de type poly clonal, reflétant l’activation poly clonale des lymphocytes B ; ‒ thrombopénie. L’absence d’anomalie biologique est un critère de meilleur pronostic. La biopsie ganglionnaire n’est pas pratiquée systématiquement. Lorsqu’elle est réalisée, elle montre une hyperplasie folliculaire bénigne et non spécifique.
INTRODUCTION |