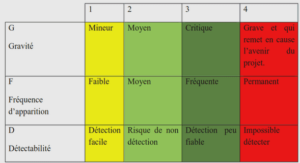
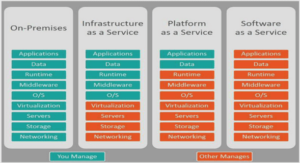
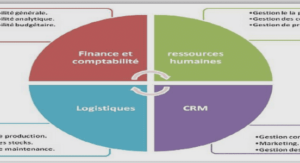
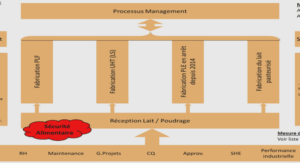
TYPOLOGIE DES ERREURS SYTEMIQUES LIMITES
La mise en place d’analyse des incidents par ALARM nécessite quelques préalables : • Légitimité et indépendance de l’équipe, • Équipe pluri-professionnelle et pluri catégorielle, • Approche non pénalisante, • Définition des critères de choix des EI(G) à analyser, • Structuration d’outils pour la conduite de l’analyse. Au niveau pratique, l’application de la méthode ALARM dans sa version complète est lourde et chronophage : déplacement et entretiens avec les équipes, analyse, restitution. Elle ne peut pas être utilisée de manière systématique pour l’ensemble des incidents, mais sera à utiliser pour les incidents graves ou appliquée également dans un but pédagogique sur un cas correspondant à un incident fréquemment relevé. Types de facteurs favorisants Facteurs contributifs Liés à la politique Contraintes économiques ; politique de maîtrise des dépenses dans la structure ; disponibilités financières et contraintes de la structure Politique de soins de l’établissement, priorités, missions Niveau de priorité donnée à la sécurité, au niveau des cadres et des dirigeants ; Politique de gestion du personnel Contexte social Attribution de moyens Liés à l’organisation Organisation générale, Répartition des compétences, Attribution des responsabilités Relation entre les niveaux hiérarchiques Déploiement des objectifs Liés aux conditions de travail Niveau adapté des intervenants, Charge de travail et modes de relève ou de transmissions Ergonomie, disponibilité et adéquation du matériel nécessaire, qualité de l’entretien Liés au fonctionnement de l’équipe Qualité de la communication écrite (dossiers) et orale ; qualité de l’encadrement Fonctionnement de l’équipe en tant qu’unité fonctionnelle: cohésion d’équipe, Pérennité des pratiques, leadership, dynamique d’équipe, interactions entre individus Qualité des relations entre soignants et administratifs, entre supérieurs et subordonnés Liés aux procédures opérationnelles Existence, qualité, disponibilité, utilisation réelle de protocoles de soins Qualité, disponibilité, facilité d’obtention d’examens, médicaments Liés aux individus Qualification, compétences théoriques et techniques, remises à niveau (savoir), Adaptation au poste (savoir-faire) Santé physique et mentale, moral (savoir-être) Liés au patient Etat de santé (gravité, complexité, urgence) Communication, langue, personnalité, problèmes sociaux Page – 103 – Tirer les leçons d’un accident ou d’un incident grave renvoie à l’analyse de la causalité de l’évènement qui peut révéler une erreur humaine, une négligence des consignes de sécurité mais aussi des défaillances collectives dues à un manque de communication entre coéquipiers ou une responsabilité de l’encadrement. Toutes ces origines favorisent, surtout au décours de l’incident, l’émergence d’attitudes défensives qui empêchent de communiquer sereinement et objectivement sur l’accident ou l’incident et de le comprendre. Les méthodes de recherche des causes (arbre des causes, ALARM) sont en théorie uniquement factuelles. En pratique, les explications, représentations de l’incident par les différents acteurs vont varier selon les caractéristiques de celui qui explique, de la « victime », des conséquences de l’événement, des circonstances environnantes, des analystes et des liens reliant l’ensemble. Ainsi, l’analyse d’un même événement peut aboutir à différentes conclusions suivant les personnes, le moment ou le contexte existant lors de son traitement. Une subjectivité, tant du côté du déclarant que du celui de l’analyste, existe donc bien. Elle n’est pas bloquante mais doit être reconnue et prise en compte. Il peut se poser la question des sécurisations des données et de l’analyse en terme de risque juridique. Dans son utilisation des cas graves, décès par exemple, le dossier pourrait alors éventuellement servir de dossier pré-contentieux en montrant la volonté de l’établissement de réagir suite à l’incident. Il est donc nécessaire avant la mise en place de ce types d’analyses par ALARM de bien définir au préalable les règles de confidentialité, d’accès et de sécurité des données, le positionnement respectif de l’équipe opérationnelle des risques, des professionnels du service et de la direction à travers une charte par exemple.
APPLICATION ERREUR ADMINISTRATION
Nous présentons ici les principales données relatives à la méthode ALARM appliquée à une erreur d’administration de médicaments. Elle a été l’objet d’une publication.
LES FAITS
Monsieur P. après une opération est hospitalisé pour le suivi post-opératoire dans un service de soins techniques continus (STC) dans une chambre seule. Suite à son intervention, M. P. est porteur d’une voie veineuse centrale en sous-clavière, d’une sonde nasogastrique et d’un redon. Son état clinique est stable mais il présente des troubles psychiques (confusion) liés à ses antécédents alcooliques. A 14h, suite aux transmissions de l’équipe d’infirmières. M. P. est pris en charge par l’infirmière (IDE 1) référente pour l’encadrement d’une élève (EIDE) en 2ème année, effectuant un stage de 4 semaines dans l’unité. Cette dernière est en deuxième semaine de stage. La première semaine a été effectuée dans un autre secteur et s’est déroulée sans aucun problème. L’EIDE prend en charge le patient P. Dans l’après-midi, l’EIDE assure la surveillance du patient P sous la supervision de l’IDE 1. Vers 18h, un patient hospitalisé dans une autre chambre nécessite des soins urgents. L’IDE 1 demande alors à l’EIDE de réaliser la surveillance horaire de 18 heures du patient P. L’EIDE effectue la surveillance des constantes vitales et décide d’administrer les traitements prescrits au patient P. Elle se sert de la fiche de prescription pour préparer les traitements. La prescription précise, entre autres traitements : S ®, 1 amp. 20 h et 8h et F ® 300, 1cp 20h et 8h Compte tenu de l’intervention chirurgicale réalisée et occultant l’existence de la sonde nasogastrique, l’EIDE pile le comprimé de F ® dans une cupule préalablement désinfectée, le dilue avec de l’eau stérile, le mélange avec le S ®, le prélève dans une seringue et injecte le mélange par la voie centrale. En complétant la feuille de surveillance, elle constate qu’elle a fait une erreur d’horaire d’administration (18h au lieu de 20h). Elle prévient immédiatement l’IDE 2 qui demande des explications. L’erreur de voie d’administration est identifiée. L’IDE 2 procède immédiatement à un reflux de sang sur la voie centrale, pendant que l’IDE 1 informe le médecin responsable pour avoir des prescriptions médicales sur le traitement à mettre en œuvre. M. P. ne présente aucun signe clinique dans les suites immédiates de l’événement (24heures). Il sort des STC le lendemain et est transféré en secteur d’hospitalisation classique.
IDENTIFICATION DES DEFAUTS DE SOINS (DDS)
Les défauts de soins suivants ont été identifiés pour M. P: • Erreur médicamenteuse. : – horaire d’administration du traitement (18h au lieu de 20h) – voie d’administration d’un médicament (voie IVD au lieu de per-os) – mode d’administration (2 médicaments mélangés au moment de l’administration) • Supervision non effective synthétise l’ensemble des facteurs latents systémiques qui ont contribué à l’erreur humaine de l’élève. Chaque facteur a été pondéré selon le lien de causalité avec le DDS. (1 = peu important, 2 = important, 3 = très important).
Facteurs procédures / tâches
Protocoles non suivis TA1c 2. Facteurs individuels : Défaut de compétences, connaissances IN1b
LIEN DE CAUSALITE AVEC LES DDS: NIVEAU 2
Facteurs institutionnels
Politique de gestion du personnel 2. Facteurs organisationnels : Organisation générale entre les services non définie OR1a Définition des compétences requises OR2a Organisation générale du service non définie OR1b 3. Facteurs procédures / tâches : Protocoles inexistants, mauvaise qualité TA1a Protocoles indisponibles TA1b Différents protocoles de soins liés à la prise en charge des patients, notamment sur les modalités 4. Facteurs individuels Manque d’expérience, adaptation au poste IN2 Santé physique, mentale, moral, caractère, recherche aide IN3 5. Facteurs individuels patient État de santé complexe, grave, urgence PA1 Expression ou communication difficile PA2 Facteurs institutionnels Stratégies contradictoires ou non adaptées 2. Facteurs d’équipe Qualité de l’encadrement, supervision EQ1.