Evolution de la Toxoplasmose chez la femme enceinte
Cycle de Reproduction
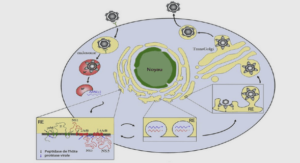
Le cycle peut être direct, c’est-à-dire sans hôte intermédiaire (cycle monoxène ou court) ou indirect en passant par un ou plusieurs hôtes intermédiaires (cycle hétéroxène ou long). L’hôte définitif du parasite est principalement le chat, mais les autres félidés sont aussi concernés. Les hôtes intermédiaires sont tous des animaux à sang chaud : mammifères et oiseaux (le chat, hôte définitif se contamine en dévorant des oiseaux ou des souris, petits animaux qu’il chasse avec assiduité, lorsqu’il peut sortir à l’extérieur). Figure II : Cycle parasitaire de Toxoplasma gondii, parasite responsable de la toxoplasmose Les membres de la famille des chats (Felidae) sont les seuls hôtes définitifs connus pour les étapes sexuées de T. gondii et représentent le principal réservoir de l’infection. Les chats sont d’abord infectés (étape 1 de la figure II) en mangeant de la viande contenant des formes kystiques de T. gondii ce qui aboutit à la formation, dans son intestin, de gamétocytes dont la fusion donne des oocystes, éliminés dans les selles. Ceux-ci peuvent survivre dans le milieu extérieur, où ils se transforment en sporocystes puis en sporozoïtes infectants, qui sont ingérés par des animaux tels que des rongeurs, des moutons ou des porcs. Le parasite quitte le tractus digestif et, au stade trophozoïte, gagne divers tissus, se multipliant dans les macrophages et survit dans les muscles, le cœur, le cerveau sous formes de kystes contenant les bradyzoïtes, ce qui entretient l’immunité du sujet infecté. L’humain peut être infecté de différentes façons : A) ingestion de viandes crues infectées contenant des formes kystiques de T. gondii (étape 2 de la figure II) ; B) ingestion d’oocystes provenant de fèces de chat à partir de mains ou de viandes contaminées (étape 3 de la figure II ; contrairement à une idée reçue, la contamination ne se fait pas par contact direct avec les chats) ; C) transplantation d’organe ou transfusions sanguines ; D) transmission congénitale de la mère au fœtus ; E) inoculation accidentelle de tachyzoïtes.
Chez l’hôte intermédiaire
Chez l’hôte intermédiaire, les oocystes libèrent les sporozoïtes, lesquels libèrent les tachyzoïtes (ou trophozoïtes) au niveau du tube digestif, et vont passer la barrière intestinale. Ils vont se reproduire dans les cellules de l’hôte (la pénétration se fait par un mécanisme actif et non par phagocytose), déclenchant une phase sanguine de dissémination ou septicémie : l’hôte développe la toxoplasmose. La réponse immunitaire de l’hôte confine ensuite le parasite à l’intérieur des organes dans lesquels la réponse immunitaire est la plus faible : l’œil, le cerveau, les muscles. Les parasites s’y enkystent, les kystes contiennent de nombreux bradyzoïtes et sont en attente d’une éventuelle réactivation.
Chez l’hôte définitif
Chez l’hôte définitif, le parasite ingéré (généralement en dévorant un rongeur ou un oiseau infecté) se localise dans le tube digestif, provoquant une coccidiose. Le parasite produit alors des oocystes par reproduction asexuée puis sexuée ; en effet, les trophozoïtes libérés se multiplient au niveau du tube digestif. Il va se produire une reproduction sexuée avec formation de microgamètes mâles et de macrogamètes femelles ; la fécondation conduit aux oocystes. Ces oocystes seront rejetés dans l’environnement de l’hôte avec ses déjections, mais les excréments ne sont généralement pas contaminants pendant les deux premiers jours qui suivent l’excrétion. Les oocystes nécessitent une maturation de 14 jours pour devenir potentiellement pathogènes et résistent environ 1 an dans le milieu extérieur. Chez le chat par exemple, environ 2 % d’entre eux disséminent des oocystes, sur des périodes allant de une à trois semaines. Des études montrent qu’ensuite l’élimination ne se reproduit pas, même après de nouvelles expositions au parasite. Ce sont donc, en général, les jeunes chats qui excrètent le parasite. Bien que l’agent pathogène ait été détecté sur la fourrure des chats, il n’a pas été retrouvé sous une forme infectieuse, et une infection directe consécutive à la manipulation des chats est généralement considérée comme très rare. I-2-4- Répartition géographique La toxoplasmose est une maladie endémique et cosmopolite. Elle est présente partout dans le monde et nous estimons qu’un tiers de la population mondiale est infectée par Toxoplasma gondii (Montoya, 2004). Sa prévalence chez l’être humain est variable. Pour les adultes présentant une séropositivité au Toxoplasme (et donc une immunité à une réinfection), la prévalence est faible en Asie ou en Amérique (McQuillan, 2004) et Jones et al. (2003), elle est inférieure à 30 % dans les pays scandinaves et dans le Royaume-Uni, elle va de 20 à 50 % en Europe du Sud ainsi que dans les régions humides de l’Afrique et elle va de 50 à 70 % en Europe de l’Ouest (80 % en France). Au Sénégal des études ont montré une séroprévalence de 18% (Desmond, 1975) en 1997 et 36% (Ndiaye, 2004). La toxoplasmose est transmise par la mère à son fœtus. En France en 2003, la séroprévalence chez la femme enceinte était de près de 44 % (Polderman, 1999). Le risque et la gravité que le fœtus soit atteint dépend du stade de la grossesse. Le risque est inférieur à 2 % avant deux mois de grossesse mais dans ce cas l’atteinte fœtale est grave. Il atteint 70 % en fin de grossesse et le fœtus subira alors essentiellement des lésions oculaires (Rossant, 2001).
Caractères antigéniques
T. gondii est une véritable mosaïque antigénique. Les uns sont présents sur la membrane, les autres contenus dans le cytoplasme ou excrétés, sécrétés. Cinq protéines représentent les constituants majeurs des molécules de surface du parasite. La protéine P30 (30KDa) est plus abondante et constitue 50% des protéines totales de Toxoplasma gondii. Cette molécule est très immunogène et induit rapidement une réponse au cours de la primo-infection et la toxoplasmose congénitale. D’autres antigènes, plus de dix huit (18) ont été caractérisés dans les organites du complexe apical. Certaines molécules présentent un intérêt diagnostique. D’autres molécules communes à de nombreux organismes sont retrouvées à l’intérieur du parasite (actine, myosine, calmoduline). Il n’en est de même pour des protéines de stress (heat-shok protein de 70KDa).
Contamination initiale
Les oocystes sont présents sur les plantes ou la terre souillée par des déjections d’animaux (chats en particulier). De là, ils peuvent contaminer les aliments, les mains ou l’eau de boisson, puis être ingérés. La présence des kystes dans la viande est fréquente : 80 % des ovins et des caprins adultes sont contaminés, le porc est généralement contaminé dans moins de 40 % des cas, les autres espèces animales peuvent toutes être contaminées mais dans des proportions inconnues (Jones, 2003). Lorsque la viande est consommée crue ou insuffisamment cuite, les kystes ne sont pas détruits et s’installent dans l’organisme hôte. Les kystes ne passent pas la barrière placentaire, seuls les trophozoïtes ou tachyzoïtes passent, si la maladie se déclenche en cours de grossesse, et des cas de contamination par greffe d’organe ou transfusion sanguine ont été recensés.
Aspects cliniques (formes de la maladie)
Il existe trois formes cliniques de la maladie qui sont : 1. la toxoplasmose acquise, chez une personne ayant des défenses immunitaires normales, en général inapparente ou sans gravité 2. la toxoplasmose congénitale qui peut être à l’origine de fœtopathies graves, due à l’infection du fœtus d’une femme enceinte séronégative, non protégée car n’ayant jamais été en contact avec le toxoplasme 3. la toxoplasmose de l’immunodéprimé, telles que les personnes atteintes du SIDA ou les personnes greffées et traitées par des médicaments immunodépresseurs.
Toxoplasmose acquise de l’immunocompétent
Lorsque la toxoplasmose se déclenche pour la première fois chez un individu, elle est inapparente (asymptomatique) dans près de 80 % des cas : il n’y a pas de poussée de fièvre ; des ganglions cervicaux sont perceptibles pendant une semaine environ. Dans un peu moins de 20 % des cas, la maladie prend une forme dite subaiguë ; après une incubation silencieuse de quelques jours apparaissent des adénopathies cervicales, une fièvre prolongée à 38 °C, une fatigue intense (asthénie). Le taux des monocytes augmente et la maladie est très comparable, dans ses manifestations cliniques, à une mononucléose infectieuse. La guérison est relativement lente. Enfin, dans de rares cas, surtout chez les patients immunodéprimés et les personnes au stade sida, la maladie prend une forme dite aiguë, avec de la fièvre. Elle peut alors provoquer divers types de lésions : oculaires (choriorétinite), cardiaques, pulmonaires, voire entraîner des symptômes neurologiques. La durée de la phase de septicémie est plus longue ; les fluides corporels (l’urine, les larmes, le lait, la salive) contiennent assez de parasites pour qu’un comptage direct puisse être effectué. Selon un article de Science du 15 décembre 2006, ces cas sont dus (chez la souris de laboratoire) à une mutation d’une ou deux protéines kinases produite par le gène ROP18, lesquelles sous cette forme « anormale » perturbent la communication dans la cellule et favorisent la duplication du parasite, même chez des individus en bonne santé. Dans tous les cas, les kystes formés persistent et sont indétectables ; l’immunité du sujet à de nouvelles attaques de la maladie est conférée par la présence d’immunoglobuline G (IgG). I-5-2- Toxoplasmose et grossesse On estime, en France, qu’un enfant sur mille naît infecté par le toxoplasme (McQuillan, 2004). Le risque de contamination du fœtus survient probablement lorsque la femme enceinte est en phase parasitémique, mais aussi au début de l’infection alors que la mère est asymptomatique : les parasites peuvent alors coloniser le placenta, puis, de là, parvenir au fœtus. Ce type de contamination ne survient que lorsque la mère contracte la maladie en cours de grossesse (on parle alors de toxoplasmose gravidique), bien que très exceptionnellement, la réactivation de kystes puisse conduire à une transmission du parasite vers l’enfant. Le risque de passage de la barrière placentaire augmente au cours de la grossesse (il est faible au cours du premier trimestre (6 % à 13 semaines d’aménorrhée, et croît les mois suivants jusqu’à atteindre 72 % à 36 semaines d’aménorrhée), mais en parallèle, les conséquences sont d’autant plus graves que le fœtus est jeune, tant qu’il ne dispose pas d’un système immunitaire complet. La contamination vers la fin de la grossesse peut conduire à des formes bénignes ou à des formes latentes. Un tiers des mères qui ont fait une séroconversion en cours de grossesse donnent naissance à un enfant infecté (Monjour, 1983). La France est (en 2008) un des rares pays au monde à recommander le dépistage systématique des femmes non-immunisées contre la toxoplasmose, avant et au début de la grossesse ; la surveillance est ensuite mensuelle chez les femmes séronégatives pour diagnostiquer rapidement une séroconversion (Montoya, 2004). Cette attitude permet de déterminer la prévalence de l’immunité contre l’infection : elle est directement en rapport avec les habitudes alimentaires, et non au contact avec les chats. Cette séroprévalence diminue avec le temps (82 % en 1960, 66 % en 1982, 54 % en 1995), 44 % en 2003 (Ndiaye, 2004), et les séroconversions en cours de grossesse diminuent (40 pour 1000 femmes séronégatives en 1960, 13,2 pour mille en 1995).
Introduction |