Influence des taux plasmatiques d’IL-17A et de
galectine-3 sur l’activation lymphocytaire T
BIOLOGIE DES HPV
La cause majeure du cancer du col de l’utérus est l’infection par les HPV à haut risque pour lesquels les ADN ont été découverts dans 99,7% des biopsies tumorales (102, 109). Les papillomavirus appartiennent à la famille des Papillomaviridae responsables des proliférations cutanéo-muqueuses, le plus souvent bénignes (4, 28). Ce sont des virus non enveloppés, de petite taille (45 et 55 nm de diamètre), avec une capside icosaédrique (104, 17). Dans la majorité des cellules infectées, l’ADN viral est sous forme épisomale, c’est-à-dire non intégré au génome de la cellule hôte. Les virus sont répartis en trois groupes suivant leur tropisme (cutané ou muqueux), leurs propriétés biologiques et leur potentiel oncogénique (57) : (i) le groupe 1 refermant les HPV oncogènes, (ii) le groupe 2 pour les HPV probablement oncogènes et (iii) le groupe 3 composé de HPV non classables quant à leur potentiel oncogène chez l’homme. Ainsi, les HPV-HR appartiennent au groupe 1. Il s’agit plus précisément des HPV-16 et 18 impliqués dans plus de 70% des cas de cancers du col. Le groupe 2 contient des génotypes comme HPV-66, 82, 26 et 53 et HPV-70. Les HPV-6 et 11 du groupe 3, considérés comme des HPV-BR, sont responsables de condylomes acuminés (51). La transmission des infections à HPV se fait par contact direct à travers les microlésions de l’épiderme ou des muqueuses (65). Elle est principalement sexuelle, ce qui fait de l’infection par HPV la plus fréquente des IST. 8 Les HPV pénètrent les épithéliums cutanés ou muqueux à la faveur de microlésions et infectent les cellules basales, siège du renouvellement permanent de l’épithélium. Le cycle de multiplication dépend de l’état de différenciation de la cellule. Après fixation du virus à des récepteurs cellulaires, le noyau est internalisé. Sa multiplication est étroitement corrélée à la différenciation cellulaire. Elle démarre au niveau des cellules basales, seuls les gènes précoces (E) sont exprimés. Lors de l’ascension des cellules vers la couche superficielle de l’épithélium, la réplication virale s’intensifie. Celle-ci est secondaire à la liaison d’un complexe E1/E2 au niveau du site originel. Les autres protéines telles que les ADN polymérase/primase, sont fournies par la cellule hôte. Les protéines de capside L1 et L2 qui sont exprimées tardivement permettent l’encapsidation du génome et la production de virions, lesquels n’étant pas lytiques, sont éliminés par les cellules en voie de desquamation. Il est important de souligner que les gènes E6-E7 ne sont plus exprimés dans les cellules différenciées, car ils sont contrôlés négativement par la protéine E2 (action trans-inhibitrice de E2) (22, 38). Dans un certain nombre de cas, l’infection reste latente et capable sous l’influence de certains facteurs endogènes ou exogènes d’évoluer vers une infection productive (Figure 3). 9 Figure 3 : Cycle cellulaire des papillomavirus (22) L’intégration de l’ADN viral dans le matériel chromosomique de la cellule infectée est généralement observée dans les cancers invasifs. Elle est rare au stade de dysplasie légère. Elle concerne les HPV à haut risque (types 16 et 18).
HISTOIRE NATURELLE DU CANCER DU COL DE L’UTERUS
Anatomie et histologie du col de l’utérus Le col utérin est la partie inférieure de l’utérus. Il met en communication le corps de l’utérus avec le vagin et l’extérieur. De forme conique, il mesure 2 à 3 cm de long et présente un orifice à bords réguliers. Ce col utérin est composé de deux parties : l’exocol et l’endocol (Figure 4). 10 Figure 4 : Anatomie de l’utérus en vue frontale et endo-vaginale L’exocol est la partie visible du col et s’étend jusqu’à la partie haute du vagin. Il est recouvert d’un épithélium malpighien non kératinisé composé de trois couches cellulaires : la couche profonde faite de cellules cubiques prolifératives dites cellules basales, la couche moyenne faite de cellules matures polyédriques riche en glycogène et la couche superficielle faites de cellules aplaties. L’épithélium est séparé du stroma par une lame basale nécessaire au maintien de la structure. En sa partie centrale, l’exocol contient l’orifice externe (26). L’endocol est la partie reliant l’orifice externe à l’isthme utérin. Il est recouvert d’un épithélium glandulaire simple, cylindrique, formé d’une seule couche cellulaire. Cet épithélium s’invagine dans le stroma sous-jacent formant ainsi des glandes endo-cervicales. La zone de jonction correspond à la zone de rencontre entre les deux épithéliums. C’est une zone de transition brusque entre l’épithélium malpighien de l’exocol et l’épithélium glandulaire de l’endocol. Cette région, appelée « jonction pavimento-cylindrique » est moins résistante aux agressions virales et aux HPV en particulier. La région éversée va subir une métaplasie malpighienne, c’est-à-dire la transformation de l’épithélium glandulaire en épithélium malpighien d’architecture normale : on parle alors de « zone de transformation ». C’est au niveau de cette zone que sera initiée la majorité des lésions cervicales (26).
Mécanisme de la carcinogénèse
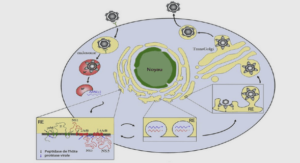
La carcinogenèse est liée à la réplication virale qui, elle-même, est conditionnée par la différenciation de l’épithélium infecté. Cette carcinogenèse nécessite l’intégration de l’ADN des HPV-HR au génome de la cellule hôte, comme en témoigne la présence du génome viral dans 99,7% des cancers du col (109). L’ADN viral sous forme épisomale est clivé au sein de séquences codantes les protéines E6 et E7, ce qui permet son intégration sous forme linéaire au génome de la cellule hôte. E7 est une oncoprotéine se liant avec une forte affinité à la protéine pRb (suppresseur de tumeur) qui provoque sa dégradation par le protéasome. Le relargage de ces protéines favorise la transcription de nombreux gènes cellulaires impliqués dans la réplication de l’ADN et la progression de la cellule vers la phase S. A son tour, l’oncoprotéine E6 se lie à p53 par l’intermédiaire d’un complexe E6-AP (E6 Associated Protein) en favorisant sa dégradation dans le protéasome. La p53 ne pourra ni bloquer le cycle cellulaire en phase G1, ni induire l’apoptose cellulaire en réponse à l’infection. E6 active également l’expression de hTERT (human Telomerase Reverse Transcriptase), la sous unité catalytique de la télomérase humaine et conduit à l’immortalisation de la cellule (Figure 5) (68). Figure 5 : Principales étapes de la carcinogenèse associée à E6 et E7 des HPV-HR (68) V.3. Progression de la carcinogénèse Le cancer du col est souvent la conséquence d’une infection par HPVHR. Chez les femmes infectées par un HPV-HR, l’infection régresse spontanément sous l’action du système immunitaire dans 90% des cas (89). Une infection persistante se développe dans 3 à 10 % des cas et pourra évoluer vers une lésion de haut grade sous l’influence du type viral (oncogène) et de nombreux facteurs favorisants. Cependant, le cancer du col de l’utérus ne se développe que dans moins de 1% des cas (88). L’évolution vers le stade cancer se fait lentement, entre 7 et 30 ans. Dans certains cas, l’infection peut évoluer très rapidement en deux à trois ans vers une lésion précancéreuse (CIN II ou III) avant de poursuivre son évolution vers un cancer (Figure 6). En effet, le cancer du col de l’utérus est précédé de lésions précancéreuses classées en : CIN I ou LSIL : dysplasie légère, avec une extension ne dépassant pas le tiers de l’épithélium. 13 CIN II-III ou HSIL : dysplasie sévère à modérée, avec extension à la totalité de l’épithélium, (4). Figure 6 : Evolution des lésions au niveau de l’épithélium.
DIFFERENTS STADES DU CANCER DU COL DE L’UTERUS
La stadification décrit ou classe les cancers surtout en fonction de données cliniques présentées par le patient mais aussi l’emplacement lors du diagnostic initial de la tumeur. En effet, on se sert de l’information révélée par les examens pour savoir quelle est la taille de la tumeur, quelles parties de l’organe sont atteintes par le cancer, si le cancer s’est propagé à partir de son lieu d’origine et où il s’est propagé. Le système de stadification le plus utilisé pour le cancer du col de l’utérus est la classification de la FIGO. Dans ce cancer, il y a 4 stades. Pour les stades 1 à 4, on utilise souvent les chiffres romains I, II, III et IV. En général, plus le numéro du stade est élevé, plus le cancer s’est propagé. Stade IA : La tumeur se trouve dans le col de l’utérus et ne peut être observée qu’au microscope. La tumeur n’a pas plus de 5 mm de profondeur et pas plus de 7 mm de largeur. 14 Stade IA1 : la tumeur n’a pas plus de 3 mm de profondeur et pas plus de 7 mm de largeur. Stade IA2 : la tumeur a plus de 3 mm mais pas plus de 5 mm de profondeur et pas plus de 7 mm de largeur. Stade IB : La tumeur se trouve dans le col de l’utérus et peut être observée sans microscope ou bien la tumeur ne peut être observée qu’au microscope mais est plus grosse qu’une tumeur de stade 1A. Stade IB1 : la tumeur mesure moins de 4 cm dans sa partie la plus large. Stade IB2 : la tumeur mesure plus de 4 cm dans sa partie la plus large. Stade IIA : La tumeur s’est développée hors du col de l’utérus et de l’utérus mais n’a pas envahi les parois du bassin ou la partie inférieure du vagin. Elle n’a pas non plus envahi les tissus justes à côté du col de l’utérus et de l’utérus (paramètre). Stade IIA1 : la tumeur mesure moins de 4 cm dans sa partie la plus large. Stade IIA2 : la tumeur mesure plus de 4 cm dans sa partie la plus large. Stade IIB : La tumeur s’est développée hors du col de l’utérus et de l’utérus jusque dans les tissus à côté du col de l’utérus et de l’utérus. La tumeur n’a pas envahi les parois du bassin ou la partie inférieure du vagin. Stade IIIA : La tumeur a envahi la partie inférieure du vagin mais pas les parois du bassin. Stade IIIB : La tumeur a envahi les parois du bassin ou elle bloque un uretère (canal par lequel l’urine s’écoule du rein jusqu’à la vessie) provoquant ainsi l’enflure du rein (hydronéphrose) ou encore elle empêche le rein de fonctionner ou le cancer s’est propagé aux ganglions lymphatiques du bassin. Stade IVA : La tumeur s’est développée dans la vessie, le rectum ou hors du bassin.
INTRODUCTION |