Description de Leptadenia hastata
Leptadenia hastata est une liane herbacée, sarmenteuse. Il a de nombreuses tiges rampantes de couleur vert pâle et s’entremêlant en formant des buissons bas. C’est une herbe particulièrement vivace à la croissance exubérante pendant la saison sèche et ralentie pendant la saison des pluies atteignant 20 m de haut et 10 cm de diamètre, à feuilles persistantes. Elle rampe sur le sol ou alors elle s’enroule autour d’un arbre et le cas échéant, son tronc blanchâtre, moelleux et parcouru de fines gerçures, acquiert une belle taille. Son écorce est liégeuse, plus ou moins molle, beige clair à ocre, à tranche verte. Son latex translucide est plus ou moins jaunâtre. Les rameaux sont gris vert, finement pubescents.
Feuilles : Les feuilles sont variables, lancéolées et hastées, ovales, sub orbiculaires, base du limbe auriculée, cunéiforme. Le sommet est en coin allongé aigu ou en coin court et brusque. Le limbe peut avoir quatre à dix nervures latérales, les premières parfois opposées à la base, translucides à l’état frais. Le pétiole est long de 7 à 15 mm ou d’avantage.
Fleurs : Les fleurs sont fasciculées à l’aisselle des feuilles . Elles sont jaunes verdâtres, parfumées. La corolle de 5 à 6 mm de long à pétales linéaires villeux extérieurement, elle contient cinq pétales de 7 à10 mm de diamètre en étoile couverts de poils dessus.
Fruits : Ils ont la forme d’une silique longue obtuse aux deux extrémités, longue de 7 à 8 cm et large de 1,5 à 2 cm. Dans leur moitié inférieure, ils sont en pointe vers le sommet.
Graines : Les graines sont ovales et plus ou moins aplaties, rousses, d’une longueur de 3 à 4 mm et portant une aigrette de soies blanchâtre au sommet.
Habitat : Leptadenia hastata est une espèce répandue dans les régions sèches où elle semble se développer avec les défrichements. Elle est rare dans les savanes boisées climatiques. En Afrique, on la rencontre au Sud du Sahara, notamment en Mauritanie, Sénégal, Gambie, Mali, Côte d’Ivoire, Centrafrique, Ghana, Nigeria, Cameroun, Egypte, Ethiopie, et Ouganda .
Usages médicinales
Du point de vue médical, elle constitue une plante aux multiples vertus. On emploie ses feuilles, ses racines, son latex et son écorce ainsi que la plante toute entière dans certains cas : Racines : anurie, constipation, ophtalmie. Feuilles : galactagogues (impuissance sexuelle, fièvre, toux, coliques, gonorrhée, morsure de serpent).
Racines + Feuilles : vers intestinaux et dysfonctionnement érectile. Latex : plaie, rhume, céphalée, gonorrhée. Il est aussi appliqué sur les blessures et introduit dans le nez contre les maux de tête. Le latex contient aussi le triterpène lupéol dont les dérivés qui possèdent une activité anti-inflammatoire.
Plante : diarrhée verte des nourrissons, varices et hémorroïdes, lèpre (sauf chez les Wolofs, où il y a des interdits), syphilis, trypanosomiase. Elle sert aussi à traiter les problèmes de nerfs, la constipation, les dermatoses et les maux de ventre. Mais il faut remarquer qu’elle est surtout un adjuvant notoire à plusieurs préparations médicamenteuses.
Des décoctions et des macérations de racines et de feuilles sont aussi appliquées (seules ou en combinaison avec des préparations d’autres plantes) contre les douleurs abdominales comme la constipation, les écoulements urétraux, la gonorrhée, les maux d’estomac et la diarrhée.
Généralités sur la Drepanocytose
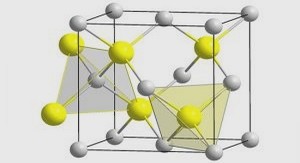
La drépanocytose est une maladie héréditaire de l’hémoglobine, transmissible de façon autosomique récessive. Cette maladie résulte d’une mutation unique (adénine par la thymine), ponctuelle du 6ème codon, du gène β globine situé sur le chromosome . Cette mutation entraîne le remplacement du 6ème acide aminé, l’acide glutamique par la valine et provoque la synthèse d’une hémoglobine anormale, appelée l’hémoglobine S (HbS). L’hémoglobine permet le transport de l’oxygène de nos poumons jusqu’à tous les tissus de notre corps, c’est elle qui donne la couleur rouge à notre sang. Cette hémoglobine s’appelle HbA chez le sujet normal et HbS chez le drépanocytaire. Dans certaines circonstances comme l’hypoxie, l’acidose, la déshydratation l’HbS se polymérise entraînant une déformation des hématies en «faucille» .
Historique : La drépanocytose est une maladie bien connue depuis longtemps dans le monde plus particulièrement en Afrique. En 1910 qu’un médecin à Chicago, James HERRICK fît la première description de la maladie chez un étudiant noir Jamaïcain.
L’examen du frottis a montré des hématies inhabituelles en forme de faucilles, d’où le nom de «sicklecell». En 1917, EMMEL évoqua le caractère familial de cette maladie et démontra en même temps la falciformationinvitro des hématies désoxygénées d’où le nom de test d’EMMEL . En 1949, James NELL démontra que la transmission de cette maladie est mendélienne . En 1956, INGRAM remarqua une substitution d’une acide glutamine par une valine dans l’HbS.
Mode de transmission génétique : Si deux personnes hétérozygotes AS veulent avoir des enfants, ils courent à 25% le risque à chaque grossesse de donner naissance à un enfant drépanocytaire (SS) ou à un enfant sain (AA) au même pourcentage et à 50% elles risquent de donner naissance à un enfant porteur du trait drépanocytaire(AS).
Diagnostics biologiques
Le diagnostic est posé en examinant la forme des globules rouges, en analysant l’Hb, et en pratiquant des tests génétiques. Nous pouvons noter comme diagnostics : hémogramme, test d’EMMEL, test d’ITANO, test d’électrophorétique et isoélectrofocalisation.
Hémogramme : Ce diagnostic met en évidence une anémie de degré variable (7 à 9 g/dl) normochrome, normocytaire et régénérative.
Test d’EMMEL : C’est un examen basé sur l’apparition de la déformation en faucille des hématies contenant l’HbS lorsqu’elles sont privées d’oxygène in vitro.
Principe : Placer une goutte de sang entre lame et lamelle, plus une goutte de méta bisulfite de sodium recouvrir de vaseline, puis lire au microscope après 24 à30 mn. L’atmosphère désoxygénée provoque la polymérisation de l’HbS sous forme de cristaux insolubles allongés qui déforment des hématies.
Test d’ITANO ou Test de solubilité : Ce test met en évidence in vitro la polymérisation de l’hémoglobine S et son caractère insoluble .
Principe : Désoxygéner une solution diluée de l’HbS dont l’activité est fortement accrue par une solution tampon phosphate de force ionique élevée.
Résultats : Présence de l’HbS et à température ambiante un trouble apparaît, ce dernier correspondant à un précipité d’Hb. Si l’on est en présence d’hémoglobine S, il se produit immédiatement un trouble net dans le tube réactionnel. Le tube témoin doit rester limpide . Témoin normal : les traits visibles à travers la solution; Présence d’HbS : les traits sont invisibles.
Tests d’électrophorétiques : Ce test qui complète celui d’EMMEL permet de différencier les formes homozygotes des formes hétérozygotes, ainsi que la présence éventuelle d’une autre anomalie de l’hémoglobine associée (autre mutation ou thalassémie). Son principe repose sur la migration de l’HbS entre l’HbA et HbA2. Le tracé de la forme homozygote SS donne ce profil HbS largement majoritaire compris entre 75 et 95%, HbA2 sensiblement élevé compris entre 2 et 4%, HbF parfois élevé mais dépasse rarement 15%.
Electrophorèse à pH alcalin : C’est la méthode la plus utilisée. Elle est réalisée sur un support d’acétate de cellulose entre pH 8,2 et 8,6. Elle permet de repérer la majorité des HbS anormales possédant une nette différence de charge vis-à-vis de l’HbA.
Electrophorèse à pH acide : Cette technique complète l’électrophorèse à pH alcalin. La migration d’une hémoglobine anormale en citrate d’agar dépend d’abord de la localisation de la mutation et secondairement du changement de charge; cette migration résulte de l’électro endosmose, de la liaison à l’agaropectine et de l’effet de l’ion citrate.
En effet, elle permet de différencier les hémoglobines C, E, O, Arab et les hémoglobines D, G et S qui ont la même migration sur acétate de cellulose à pH alcalin, ainsi qu’une très bonne séparation des hémoglobines A et F. Cependant la mise en évidence de mutants de même mobilité que l’hémoglobine A n’est pas possible par cette seule technique. De plus, les anomalies qualitatives observées sur les tracés doivent être précisées par dosage.
Isoélectrofocalisation (IEF) : C’est une variante électrophorétique hautement résolutive qui sépare les hémoglobines à la fois par leur pH et par leur point isoélectrique. Elle est plus sensible et permet de séparer l’HbF des Hémoglobines A1 et S . L’isoélectrofocalisation est une technique plus sensible et plus spécifique mais également plus coûteuse.
C’est la méthode de choix pour le diagnostic néonatal de la drépanocytose. De plus, les différentes fractions HbA, HbA2, HbF et HbS, présentent, même à de faibles taux, peuvent être quantifiées.
Traitements
La drépanocytose qui devient de plus en plus fréquente peut être traitée par diverses applications. Parmi lesquelles nous pouvons citer : le traitement potentiel curatif, les traitements symptomatiques, le traitement classique et le traitement traditionnelle.
Traitement potentiel curatif : À ce jour, le seul traitement potentiel curatif de la drépanocytose est la greffe de cellules souches hématopoïétiques (CSH). La greffe de CSH permet de transplanter des cellules souches exogènes fabriquant une hémoglobine normale.
Traitements symptomatiques : Il s’agit de la transfusion sanguine qui permet d’augmenter le taux d’Hb et de réduire la proportion de globules rouges falciformes obstruant la circulation sanguine, ce qui diminue le risque d’AVC et limite les autres complications . De même l’hydroxyurée active la production d’Hb fœtale (HbF) qui protège l’enfant des manifestations cliniques de la drépanocytose. Ce traitement induit une diminution significative des hospitalisations, des besoins transfusionnels, de la fréquence des crises douloureuses et du syndrome thoracique aigu .
Traitement «classique » : Il repose sur l’administration d’analgésiques de pallier I, II ou III tels que le paracétamol, la codéine ou la morphine….Antibiothérapie et vaccination sont en vue de prévenir les infections. Pour traiter aussi la drépanocytose il nous faut une bonne hygiène de vie, bien se reposer et boire de l’eau fréquemment, éviter de porter des habits sérés.
Médecine traditionnelle : Le traitement naturel pourrait être une alternative efficace pour le traitement de la drépanocytose car jusque-là les médicaments utilisés ne font que soulager les douleurs.
Certaines plantes qui sont aujourd’hui utilisées dans le traitement de la drépanocytose ont des effets antipyrétiques, anti-inflammatoires, antalgiques, antifalciformiantes, antianémiques et myorelaxants. Parmi ces plantes on peut citer: Zanthoxylum xanthoxyloides; Calotropis procera; Carica papaya; Maytenus senegalensis; Leptadenia hastata.
Table des matières
INTRODUCTION
PREMIERE PARTIE: REVUE BIBLIOGRAPHIQUE SUR LA DREPANOCYTOSE ET SUR LEPTADENIA HASTATA
CHAPITRE I : LA DREPANOCYTOSE
I-1 / GENERALITES SUR LA DREPANOCYTOSE
I-1-1 / Définition
I -1-2/ Historique
I-1-3 / Mode de transmission génétique
I-2/ PHYSIOPATHOLOGIE
I-2-1/ Rappels sur l’hémoglobine
I-2-2/ Différents types d’hémoglobine
I-2-3 / Physiopathologie
I-3/ MANIFESTATIONS OU SYMPTOMES
I-4 / DIAGNOSTICS BIOLOGIQUES
I-4-1/ Hémogramme
I-4-2/ Test d’EMMEL
I-4-3/ Test d’ITANO ou Test de solubilité
I-4-4/ Tests d’électrophorétiques
I-4-4-1/ Electrophorèse à pH alcalin
I-4-4-2/ Electrophorèse à pH acide
I-4-5/ Isoélectrofocalisation (IEF)
I-5/ TRAITEMENTS
I-5-1 /Traitement potentiel curatif
I-5-2 / Traitements symptomatiques
I-5-3/ Traitement «classique »
I-5-4/ Médecine traditionnelle
CHAPITRE II : ETUDE BIOSYSTEMATIQUE DE LEPTADENIA HASTATA
II-1/ SYSTEMATIQUE HORIZONTALE
II-2 / ETUDE SPECIALE DE LEPTADENIA HASTATA
II-2-1/ Synonymie
II-2-2/ Noms vernaculaires
II.2.3/ Description de Leptadenia hastata
II-2-3-1/ Feuilles
II-2-3-2 / Fleurs
II-2-3-3/ Fruits
II-2-3-4/ Graines
II-2-4/ Habitat
II-2-5/ Composition chimiquede Leptadenia hastata
II-2-6 / Usages
II-2-6-1 / Usages alimentaires
II-2-6-2 / Usages agricoles, pastoraux et vétérinaires
II-2-6-3/ Usages médicinales
DEUXIEME PARTIE : TRAVAIL EXPERIMENTAL
I / CADRE DE L’ETUDE ET OBJECTIFS
II/ MATERIELS ET REACTIFS
II-1/ Matériel végétal
II-2 / Matériel expérimental
II-3/ Prélèvement du sang
II-4 / Réactifs et solvants
III/ METHODES
III-1/ Extraction
III-2 / Fractionnement
III-3/ Chromatographie sur colonne
III-4 / Chromatographie sur couche mince : CCM
III-5 / Etude de l’activité antifalcémiante de l’extrait butanolique des racines deLeptadenia
hastata
III-5-1 / Principe et Mode opératoire
III-5-2 / Préparations des solutions
III-5-2-1 / Préparation de la solution tampon phosphate à pH 7,4
III-5-2-2/ Préparation des extraits à différentes concentrations
III-5-2-2-1 / Préparation de la solution mère à 10 mg/ml
III-5-2-2-2/ Préparation de la solution à 5 mg/ml
III-5-2-2-3/ Préparation de la solution à 1 mg /ml
IV / ANALYSE DES DONNEES
V/ RESULTATS ET DISCUSSION
V-1/ RESULTATS
V-1-1 / Rendement de l’extraction méthanolique des racines de Leptadenia hastata
V-1-2/ Rendement de l’extraction liquide-liquide
V-1-3/ Rendement de la chromatographie sur colonne
V-1-4/ Résultats des tests biologiques
V-2/ DISCUSSION
CONCLUSION
REFERENCES BIBLIOGRAPHIQUES
ANNEXE