DECENTRALISATION DE LA PRISE EN CHARGE
DES PERSONNES VIVANT AVEC LE VIH/SIDA
Variabilité génétique du VIH
Le VIH se caractérise par une très grande diversité génétique. Cette variabilité génétique résulte des erreurs de copies effectuées par la reverse transcriptase (RT) lors de la réplication et elle est située essentiellement au niveau de la région hypervariable de l’enveloppe [16]. 15 Chez un sujet infecté, les souches virales ne sont pas identiques, le virus est présent sous forme d’une population virale polymorphe avec une multitude de génomes différents. L’analyse phylogénétique a permis de classer le VIH-1 en groupe, sous type et recombinants CRF (circulating recombinant forms). On distingue, actuellement quatre groupes de VIH-1 Figure 5 : Diversité du VIH-1 [17] le groupe M (Major) : le plus répandu dans le monde. Neuf sous-types ont été identifiés (A, B, C, D, F, G, H, J et K) variant de 20% à 30% de l’un à l’autre. Le sous type B est retrouvé en Europe, en Amérique et en Australie. Les sous types non B sont retrouvés en Afrique et en Asie. le groupe O (Outlier) : Originaire du Cameroun et du Gabon. Ses sous types sont plus rares. le groupe N (New group) : non M, non O originaire du Cameroun. 16 le groupe P (Putative) : identifié en 2009, chez des patients d’origine Camerounaise. Quant au VIH-2 qui a été isolé en 1985 chez des patients originaires d’Afrique de l’Ouest, il comporte huit sous-types. [19] Figure 6 : Diversité du VIH-2.
Cycle de réplication du VIH
Le cycle de réplication du VIH est basé sur la connaissance des différentes cellules-cible du VIH et des étapes de réplication du virus.
Cellules-cible du VIH
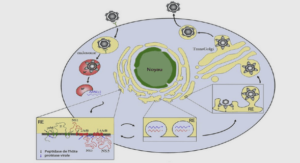
Les cellules-cible de l’infection à VIH sont la sous-population de lymphocytes TCD4+ auxiliaires, en particulier les lymphocytes mémoires. D’autres cellules de l’organisme sont également sensibles. Il s’agit des monocytes, des macrophages, des cellules folliculaires dendritiques présentes dans les cellules germinatives des ganglions, des cellules de Langerhans et des cellules microgliales du cerveau. Ces cellules présentatrices d’antigène, ainsi que les lymphocytes TCD4 au repos, jouent un rôle important de réservoirs viraux, de dissémination et d’entrée du virus dans l’organisme [12]. Si la molécule CD4 fonctionne comme un récepteur de haute affinité pour la gp120, des récepteurs accessoires sont nécessaires à la pénétration du virus dans la cellule hôte : les co-récepteurs « Cystéine Chemokine Receptor » de type 5 (CCR5) et la fusine encore appelée CX « Chemokine Receptor » de type 4 (CXCR4). 3.4.2. Etapes de la réplication virale Les étapes de réplication du virus sont communes à tous les rétrovirus. La connaissance de ces étapes est essentielle à la compréhension de la physiopathologie de l’infection à VIH. Chaque étape de la réplication constitue une cible potentielle pour une thérapeutique antirétrovirale. Cette réplication est un cycle comprenant : une phase de pénétration du virus dans la cellule hôte une phase de transcription et d’intégration génomique une phase de transcription du provirus une phase d’assemblage et de libération des virus La figure ci-après représente les différentes étapes de la réplication du VIH.
Phase de pénétration dans la cellule-hôte
L’entrée du virus dans la cellule-cible nécessite une reconnaissance entre la glycoprotéine externe du VIH et son co-récepteur sur la cellule hôte. Cette interaction induit un changement de conformation de la gp120 suite à la reconnaissance d’une région particulière de cette protéine par des co-récepteurs tels que la CCR5 et la CXCR4. Il en résulte une fusion de l’enveloppe virale avec la membrane de la cellule grâce à la gp41 : c’est l’attachement. Le matériel infectieux du virus est alors injecté dans la cellule hôte : c’est la pénétration. 19 Figure 8 : Attachement et fusion du VIH
Phase de transcription et d’intégration génomique
Après une décapsidation, la transcriptase inverse contenue dans le virion infectieux effectue la transcription inverse de l’ARN viral en ADN double brin pro viral. L’ADN est acheminé dans le noyau où il est intégré dans les chromosomes de la cellule hôte, par l’action d’une autre enzyme codée par le virus : l’intégrase. Cette étape correspond à l’intégration. Le provirus peut ainsi rester inactif au niveau du génome de la cellule infectée ou produire activement de nouveaux virions.
Phase de transcription du provirus
L’ADN proviral est transcrit en ARN messager (ARNm) par l’ARN-polymérase II cellulaire. Les ARNm précoces transcrit codent pour les gènes régulateurs et en particulier les gènes tat, rev et nef. La protéine tat, dont l’absence entraînerait un arrêt immédiat de la transcription, active la réplication virale. Les ARNm tardifs transcrits, codent pour les protéines gag, pol, env, vif, vpr, vpu (ou vpx). Enfin, la protéine rev favorise le transport des ARNm tardifs codant pour les protéines des structures du virus du noyau vers le cytoplasme.
Phase d’assemblage et de libération du virus
Les ARNm sont traduits en protéines virales dans le cytoplasme grâce à la machinerie de la cellule hôte. Les ARNm de petite taille donnent naissance aux protéines de régulation, ceux de taille moyenne et de taille complète donnent les protéines constitutives du VIH issues des gènes gag, pol et env. Il s’ensuit un assemblage des protéines virales avec deux molécules d’ARN viral encapsidées à proximité de la membrane cellulaire. Ce processus d’assemblage, aboutit à la formation de nouveaux virus qui, suite à un bourgeonnement à la surface de la cellule infestée, sont libérés dans le milieu extracellulaire, prêts à infecter une nouvelle cellule-cible. La réplication du virus est intense : environ 1 à 10 milliards de virus sont produits chaque jour par une personne infectée, non traitée. Les conséquences de cette multiplication sont d’ordre : virologique : par élévation de la charge virale ; immunologique : par destruction massive des lymphocytes T CD4 ou destruction par action directe cytotoxique ou indirecte par l’intermédiaire des cellules tueuses de l’organisme ou des cytokines (apoptose). Mais également par déficit qualitatif des lymphocytes T CD4 et une émergence et une sélection de variantes virales échappant aux réponses immunitaires ; clinique : par la survenue d’infections opportunistes et de néoplasies. 4. Voies de transmission du VIH La transmission du VIH se fait selon trois voies: la voie sexuelle la voie sanguine la transmission verticale de la mère à l’enfant 4.1. Transmission par voie sexuelle C’est la voie de contamination la plus répandue à l’échelle mondiale [20].La transmission par voie sexuelle se fait à travers les muqueuses génitales, rectales ou buccales, lorsqu’elles sont en contact avec des sécrétions sexuelles (sperme, sécrétions cervico-vaginales) ou du sang contenant le virus. 22 La transmission peut s’effectuer lors de rapports hétérosexuels ou homosexuels avec une personne contaminée. Le risque est variable selon le type de rapport. En effet, en cas de rapport anal, le risque est multiplié par 10 ; pour les rapports oro-génitaux, le risque est difficilement quantifiable et serait surtout pour le réceptif (0,04%). Un seul contact peut suffire à infecter une personne saine [13]. Le risque de contamination par acte sexuel serait plus important dans le sens homme-femme 0,15%) que dans le sens inverse (0,09%), la muqueuse génitale de la femme étant plus étendue que celle de l’homme [21]. Chez les enfants de moins de 15 ans, la transmission par voie sexuelle reste infime. Elle découle de violences sexuelles, mais également de la précocité des rapports sexuels. En effet, les chiffres de l’enquête démographique et de santé de 2005 au Sénégal montraient que 13 % des femmes et 5,4 % des hommes ont eu des rapports sexuels avant l’âge de 15 ans [22]. 4.2. Transmission par voie sanguine La transmission par voie sanguine se fait principalement suivant trois modes : la contamination par voie intraveineuse : chez les consommateurs de drogue injectable. Elle reste le principal mode de transmission en Europe de l’Est, dans les Caraïbes et en Amérique latine [20] les transfusions de produits sanguins contaminés : devenues exceptionnelles du fait du dépistage systématique sur tout don de sang la contamination professionnelle : Il s’agit des accidents d’exposition au sang ou aux liquides biologiques, du personnel soignant, par blessure ou piqûre avec du matériel médico-chirurgical souillé, projection de sang ou de liquide biologique infecté sur une peau lésée ou sur une muqueuse. Le risque de transmission est estimé à 0,03% après exposition sur muqueuse et à 0,32% après exposition percutanée et dépend de la 23 profondeur de la blessure, de la réalisation d’un geste en intraveineux ou en intra artériel, du stade clinique et de l’intervalle de temps entre l’utilisation de l’aiguille et l’exposition accidentelle.
Transmission mère-enfant ou transmission verticale
Cette voie est le mode quasi-exclusif de contamination des enfants par le VIH [23]. La transmission mère-enfant a lieu surtout en fin de grossesse, au cours de l’accouchement mais aussi pendant l’allaitement. Elle est exceptionnelle au cours des deux premiers trimestres de la grossesse. En l’absence de traitement ARV, le taux de transmission mère-enfant est de 20 à 25% pour le VIH-1 et 1 à 4% pour le VIH-2. Sous traitement ARV, ce taux peut être réduit pour atteindre des taux de 0,8 à 1,8%. Le diagnostic prénatal de l’infection à VIH n’est pas encore réalisable [24]. De nos jours, cette transmission mère-enfant est de plus en plus traduite sous le concept de transmission parent-enfant, ceci afin de ne pas stigmatiser la femme et de conscientiser le père sur sa responsabilité dans la transmission du VIH à l’enfant. La figure ci-après illustre les différents mécanismes influençant la transmission mère-enfant du VIH.
INTRODUCTION |