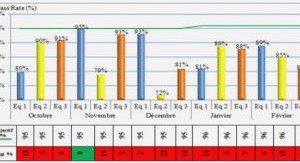
ANALYSE QUANTITATIVE DE LA PERSISTANCE POST-TRAITEMENT DE L’HRP2
Immunité dans le paludisme
Immunité innée
L’immunité innée se distingue de l’immunité acquise par le fait qu’elle s’active très rapidement, sans immunisation, sans vaccination préalable. Elle se met en place dès le début de toute infection et se maintient jusqu’à la mise en place de l’immunité acquise. L’immunité innée est ainsi considérée comme la première ligne de défense de l’organisme. Elle aide à la mise en place de l’immunité acquise qui est plus ciblée et spécifique du pathogène. Elle se voit chez les porteurs d’hémoglobinopathies: HbAS, Thalassémie, hémoglobine fœtale L’hémoglobine S et C protègent des formes sévères par diminution de la cytoadhérence des hématies parasitées. Le groupe sanguin O diminue le rossetting. 12 2.9.2. Immunité acquise : Prémunition C’est une immunité acquise progressivement dans le temps en 5 ans et plus (au prix d’une mortalité infantile élevée), labile, qui disparaît en 12 à 24 mois chez le sujet immun qui quitte la zone d’endémie. Les populations semi-immunes sont ainsi moins sujettes aux accès simples et mieux protégées contre l’évolution vers un accès grave. Elle n’empêche pas la présence de parasites dans l’organisme : c’est justement cette présence régulière, renouvelée ou renforcée à chaque piqûre infectante qui la fonde. Plus la transmission du paludisme dans une zone est importante, c’est-à-dire plus les piqûres infectantes sont nombreuses, plus la prémunition développée par la population sera forte. La prémunition fait totalement défaut aux sujets « neufs », expatriés et voyageurs venant de zones sans paludisme, et en zone d’endémie palustre, partiellement défaut aux femmes enceintes, aux enfants, aux personnes atteintes de déficits immunitaires (VIH notamment) et les splénectomisés. Elle est également peu développée chez les sujets vivant en zone de paludisme instable. Elle est incomplète et transitoire. Elle persiste seulement par les ré-infestations en un temps variable selon les faciès épidémiologiques.
DIAGNOSTIC DU PALUDISME
Diagnostic clinique
Accès simple de primo-invasion
Il survient chez les sujets non immuns, enfants de 4 mois à 4 ans en zone d’endémie de paludisme stable. La symptomatologie clinique de l’accès palustre simple est celle d’une gastro-entérite fébrile céphalalgique: – fièvre > 39°C, continue en plateau ou rémittente, – malaise général : céphalées, sueurs, frissons, myalgies, – troubles digestifs : anorexie, nausées, vomissements, diarrhée. L’accès simple, correctement et rapidement traité, évolue vers la guérison en 48 heures. En l’absence de traitement la fièvre persiste et évolue vers l’accès de reviviscence schizogonique.
Accès de reviviscence schizogonique à fièvre périodique
Ils sont liés à l’éclatement synchrone de schizontes mûrs. Ils sont caractérisés par une fièvre intermittente dont la périodicité dépend de l’espèce en cause : – Pour P. falciparum, P. ovale et P. vivax elle est de 48 heures (fièvre tierce) – Pour P. malariae elle est de 72 heures (fièvre quarte). Le déroulement des accès est stéréotypé [4] : – Frissons qui durent une heure au cours de laquelle la température augmente – Chaleur, période de 3 à 4 heures pendant laquelle la température continue de s’élever jusqu’à 40-41°C – Sueurs qui durent de 2 à 4 heures au cours desquelles se produit une défervescence, la température tombant < 37°C, avec parfois une hypothermie. Le traitement amène une guérison rapide. Des rechutes ou accès de reviviscence tardive peuvent survenir dans un délai de 2 à 5 ans en cas d’infection à P. ovale et P. vivax. Des recrudescences ont été observées dans un délai de plus de 10 ans pour P. malariae. Elles sont exceptionnelles pour P. falciparum. En cas d’infection à P. falciparum, en l’absence de prise en charge thérapeutique rapide et efficace, l’évolution peut se faire à tout moment vers un paludisme grave (d’où le nom de fièvre tierce maligne). C’est un tableau de neuropaludisme avec convulsions, splénomégalie, pâleur des muqueuses (traduction de l’hémolyse aiguë) et hépatomégalie.
Paludisme de la femme enceinte
Tout paludisme chez une femme enceinte doit être pris en charge rapidement pour éviter les complications materno-fœtales. Lorsqu’il s’accompagne de vomissements il doit être considéré comme un paludisme grave. La fièvre reste le maître symptôme de l’infection. Les motifs de consultations sont médicaux dans la moitié des cas : fièvre isolée ou associée à des vomissements, ictère, anémie. Mais ils peuvent aussi être obstétricaux : la fièvre est alors associée à une manifestation obstétricale : par ordre de fréquence des contractions utérines, une rupture prématurée des membranes, des métrorragies ou plus rarement une éclampsie.
Diagnostic biologique
Modifications hématologiques et biochimiques non spécifiques
Les modifications hématologiques concernent les trois lignées sanguines : Diminution du taux d’hémoglobine : anémie normochrome, mais souvent hypochrome à cause des carences nutritionnelles associées chez les enfants en zone intertropicale Hyperleucocytose à polynucléaires neutrophiles chez l’enfant, parfois présence de myéloblastose, puis monocytose. La présence de polynucléaires et/ou mononucléaires pigmentés (contenant de l’hémozoïne) est fréquemment observée. Elle est associée au paludisme grave mais peut aussi témoigner d’un accès palustre traité. Thrombopénie (une thrombopénie < 150000 plaquettes/µL de sang est souvent associée au paludisme et < 100000/µL au paludisme sévère). Les modifications des constantes biochimiques portent sur les fonctions hépatiques et rénales et dépendent de la gravité du paludisme: – Élévation des transaminases hépatiques – Augmentation de la bilirubinémie – Hypoglycémie
Diagnostic parasitologique
Prélèvements
Le prélèvement sanguin est réalisé au moment de l’accès thermique par piqûre au bout du doigt ou par ponction veineuse dans un tube contenant un anticoagulant (par exemple EDTA). Technique Elle repose sur l’examen microscopique d’un frottis sanguin (FS) mince ou épais et/ou d’une goutte épaisse (GE) colorés par le Giemsa. Le FS a l’avantage de pouvoir être coloré et lu rapidement. La GE permet une concentration parasitaire. Les délais de coloration et de lecture sont plus longs. Le résultat d’un FS peut être obtenu en quelques minutes, celui d’une GE requiert au moins 30 minutes. Résultats L’examen du FS et de la GE permet de mettre en évidence les formes sexuées et asexuées des parasites intra-érythrocytaires et de porter un diagnostic d’espèce plasmodiale. La fiabilité du résultat nécessite un technicien bien entraîné, et un équipement de bonne qualité. Pour faire le diagnostic d’espèce des plasmodies plusieurs caractéristiques sont prises en compte : la taille et les modifications morphologiques de l’hématie-hôte d’une part et, d’autre part les caractéristiques des hématozoaires. Le stade (ou les stades) évolutif(s) des parasites, leur forme, l’abondance et l’aspect de l’hémozoïne ou pigment palustre, l’aspect morphologique des différents stades évolutifs, trophozoïtes, schizontes et gamétocytes sont étudiés pour aboutir au diagnostic d’espèce. (Figure 3) L’examen révèle la présence soit de trophozoïtes, soit de trophozoïtes avec des gamétocytes, soit de gamétocytes. La présence de gamétocytes seuls ne signe pas l’accès palustre. Elle témoigne soit d’un traitement récent pour un accès palustre, soit de la circulation des gamétocytes chez l’hôte, réservoir de parasites.
INTRODUCTION |